Husten-Diagnostik
Eine Husten-Anamnese über einen Zeitraum von 2-3 Jahren bei Kindern und 9 bis 50 Jahren Husten bei Erwachsenen sind auch bei Nichtrauchern und überwiegend Frauen keine Seltenheit. Dabei ist der Husten ein so häufiges und oft auch banales Symptom, das es schon verwunderlich ist, dass erst vor einigen Jahren ein Husten-und Atemgeräusch-Monitor entwickelt wurde. Dieses Instrument steht uns jetzt für die Diagnostik zur Verfügung. Wir sind erstmalig in der Lage, die Anzahl der Hustenstößee quantitativ und zeitlich zu erfassen. Dieses Instrument ist nicht nur für die kindliche Husten-und Asthma-Diagnostik sondern auch für die Verlaufs-Kontrolle der Asthma-und COPD-Therapie der Erwachsenen außerordentlich hilfreich. So erfahren wir z. B., dass mancher Betroffene einen Husten-Störungs-Index (cough disturbance index) von 70 pro Stunde ! aufweist. D.h. übersetzt; er/sie hustet 70x pro Stunde. Damit ist ein normales Leben oder gar Arbeiten nicht mehr möglich. Solch eine Husten-Erkrankung hat z.B. die Karriere einer Opernsängerin beendet: sie musste ihren Beruf aufgeben ! Resultat: Berufs-Unfähigkeit
Monitoring der Husten und Lungengeräusche
Da ist es von Bedeutung ob der Husten am Tag, in der Nacht oder nach der Belastung (Joggen, Schlittschuh-Laufen – Ice-Skating) auch noch von einem „pfeifendem Atemgeräusch (Giemen, engl. „wheezing“) begleitet wird. Durch die neue Technologie kann das seitendifferente wheezing oder das überwiegend zentrale wheezing differenziert werden. Eine Beteiligung der Luftröhre und/oder der Bronchien kann so erstmalig über 8-24 Stunden erfasst und für die Analyse dokumentiert werden. Die Untersuchung ist insbesondere bei Kindern und Erwachsenen mit Reizhusten, Luftnot und nächtlichen Atemstörungen, Asthma bronchiale, Schnarchen, Gedeih-und Wachstumsstörungen und auch Pseudo-Kroup sinnvoll. Die Messung wird von den gesetzlichen Krankenkassen nicht übernommen und wird als IGEL-Leistung angeboten.
Peak Flow Messungen – Messung des Atemspitzenflusses
Peak Flow Messungen wurden in den 60er Jahren des letzten Jahrhundert von den Engländern (Gregg & Nunn)entwickelt und gehören bei Kindern und Erwachsenen zum Standard-Repertoire der Asthma-Verlaufs-Kontrolle.
Lungenfunktionsprüfung
Beim Asthma, Husten, der COPD und der Lungenentzündung ist die Funktion der Lunge oft verändert und eingeschränkt. Um den Grad der Einschränkung beurteilen zu können, ist die Durchführung einer Lungenfunktion notwendig. Ein vergrößertes Volumen entspricht oft einer Überblähung oder einem Emphysem, ein verkleinertes Volumen geht oft mit einem Zwerchfellhochstand und/oder einer Restriktion einher („gefesselte Lunge durch Zwerchfell-Verschwartung, Rippenfell-Erguss, knöchern restriktive Brustkorb-Veränderungen wie z.B. beim M. Bechterew), sowie verschiedene neuromuskuläre Erkrankungen.
Bodyplethysmographie = große Lungenfunktion
Die Bodyplethysmographie wird als „große Lungenfunktion“ bezeichnet: bei dieser Messung messen wir den Atemwegs-Widerstand, das Residual-Volumen und die totale Lungen-Kapazität und es werden eine Reihe wichtigen Parameter berechnet, die in der herkömmlichen Spirometrie nicht erfasst werden können.
Arterielle Blutgasanalyse:
So ist zu erkennen, ob bei Asthma oder COPD (chronisch entzündliche Verengung der Atemwege) der Gas-Austausch gestört ist und ob die Therapie-Verfahren und Medikamente ihre Wirkung wie erwartet erlangen, und ob eine zusätzliche unterstützende Sauerstoff-Langzeit-Therapie benötigt wird.
DLCO -Diffusionskapazität für CO – Kohlenmonoxid.
Mit der „großen Lungenfunktion“ – Bodyplethysmographie kann gleichzeitig die Diffusionskapazität für CO – Kohlenmonoxid – bestimmt werden. Hier erhalten wir sensible Messwerte für eine Lungenüberblähung bei sonst normaler Lungenfunktion. Dies ist insbesondere beim Nicht-Raucher-Husten und beim Asthma bronchiale von Bedeutung. Hier sind oft die kleinen Atemwege befallen und entzündlich verengt. Außerdem erlaubt die DLCO-Messung eine Abschätzung des Sauerstoff-Transfers aus der Umgebungsluft in die Lunge und damit die Aufnahme in das pulmonale Gefäß-Strombett.
Inhalative bronchiale Provokation mit Carbachol ®
Bei der bronchialen Provokation mit Carbachol ® werden in der „großen Lungenfunktion“ (Body-Plethysmographie) verschiedene Lungenvolumina, der Atemwegs-Widerstand (Resistance) und das inrathorakale Gas-Volumen (ITGV) bestimmt. Aus dem Anstieg/Abfall definierter Messwerte wird dann das „überempfindliche Bronchial-System“ detektiert und/oder ausgeschlossen.
Hinweis: In der internationalen GINA-Leitlinie von 2013/2014 wurde jedoch die bronchiale Überempfindlichkeit – inhalative Provokation sowie die rückbildungsfähige Atemwegs-Verengung – als diagnostisches Asthma-Teil-Kriterium gecancelt. So dass diese beiden Methoden nicht mehr als konstituierendes Element für die Asthma-Diagnose verwendet werden können. Mit dem Nachweis/Ausschluß der bronchialen Überempfindlichkeit (= positives Test-Ergebnis der Provokation) haben wir damit lediglich noch ein mögliches hinweisendes klinisches Zeichen von unklarem Wert in der Hand.
Messung der Stickstoff-Monoxid – Konzentration in der Ausatemluft – FENO:
Siehe in der Mediathek-Diagnostik eine Video-Animation zum Thema: Stickstoff-Monoxid-Messung in der Ausatem-Luft zur Asthma-Diagnostik und Therapie-Kontrolle
Die Grundlage für die Messung der Stickstoff-Monoxid – NO – Konzentration in der Ausatemluft (fraktionierte exhalative NO-Messung) ist die Tatsache, dass NO als universeller Botenstoff im Körper von den Atemwegen, den Blutgefäßen und im Nervensystem gebildet wird. Eine NO-Konzentrationswert von 10ppb (= Normalwert) entspricht 10 Stickstoff-Monoxid-Molekülen pro 1 Milliarde Luft-Teilchen. Asthma bronchiale zeichnet sich durch eine Atemwegs-Entzündung unklarer Ursache aus. In der Hälfte der Fälle ist die Entzündung allergisch bedingt und wird durch die eosinophilen (z.B. Allergie-anzeigend) weißen Blutkörperchen vermittelt. Mit dem NO-Test wird nun das Ausmaß der allergisch bedingten Entzündung in den Atemwegen und der Nasen-Nebenhöhle gemessen. Da die Asthma-Diagnose nicht immer einfach ist, hilft der NO-Test die allergische Beteiligung zu stützen und erlaubt auch als Verlaufs-Messung die Kortison-gestützte inahaltive Therapie zu überwachen. In vielen Fällen lässt sich damit die Therapie-Treue des Patienten dokumentieren und die inhalative Kortison-Behandlung kann oft ohne Wirksamkeits-Verlust deutlich reduziert werden. Nach dem Absetzen der inhalativen Kortison-Therapie zeigt ein NO-Wiederanstieg eine erneute Verschlechterung an, so dass die Therapie frühzeitig eskaliert werden kann.
Die Messung wird von den gesetzlichen Krankenkassen nicht übernommen und wird von den Ärzten als individuelle Gesundheits-Eigenleistung (IGEL) angeboten. Die privaten Krankenversicherungen erstatten die FENO-Messung nach der geltenden Gebühren-Ordnung mit Euro: 35,77 (GOÄ-Ziffer: 617)
24-Stunden Langzeit-Blutdruckmessung
Bei der konventionellen 24-Stunden-Langzeitblutdruckmessung trägt der Patient eine Oberarm-Blutdruckmanschette, die über einen Zeitraum von meist 24 Stunden in zeitlich definierten Intervallen automatisch aufgepumpt wird. Ein angeschlossenes Aufzeichnungsgerät speichert die gemessenen Daten für die spätere Computer-gestützte Auswertung. Daraus erstellt der Arzt ein aussagekräftiges 24-Stunden Blutdruck-Profil zur Diagnostik, Therapie und zur Blutdruck-Verlaufskontrolle.
Dieses schon lange in der Medizin eingesetzte und geprüfte Verfahren hat aber einen erheblichen Nachteil. Durch das Aufpumpen der Manschette entstehen intervallartig nicht unwesentliche Schmerzen, die den Blutdruck am Tag und besonders auch in der Nacht „künstlich“ (Schmerzen durch die aufgepumpte Blutdruck-Manschette) in die Höhe treiben. Die so gemessenen Blutdruck-Werte sind natürlich als Trend-Anzeige und Verlaufs-Dokumentation der Hochdruck-Behandlung trotzdem verwertbar.
24-Stunden Langzeit-Blutdruckmessung + Langzeit-EKG – Nicht lineare Kardiologie
Die Nicht-lineare Kardiologie ist von Astrophysikern des Max-Planck-Insitutes in den 80-90er Jahren des letzten Jahrhunderts auf der mathematischen Basis der Chaos-Theorie entwickelt worden. Die Weiterentwicklung der Nicht-linearen Kardiologie zur 24-Stunden-Blutdruckmessung erfolgte durch die Kombination aus der Puls-Transitzeit, LZ-EKG, der Sauerstoffsättigung am Finger und der Atemfluss-Messung an der Nase.
Wir verwenden ein neueres, ebenfalls geprüftes Mess-Verfahren, das auf der Anwendung der Puls-Transitzeit basiert. Hier wird die Pulswellen-Laufzeit vom Herzen zum Finger in Abhängigkeit von dem Steifigkeitsgrad der Arterien gemessen. Zu Beginn der Messung wird konventionell der Blutdruckwert gemessen und als Ausgangwert für die Schlag-auf–Schlagmessung kalibriert. Durch dieses Verfahren erhält man ein relevantes (ohne Schmerz-vermittelte Störungen durch das Aufpumpen der Manschette) zuverlässiges Blutdruck-Profil über 24 Stunden. Das gleichzeitig aufgezeichnete 24-Stunden-EKG berechnet die RR-Abstände und stellt die Ergebnisse in einer speziellen Graphik (einem Poincare-Plot) dar. Dieses Verfahren ermöglicht Aussagen zum Thema: Schlaf-Apnoe-Syndrom-OSAS-assoziierte Herz-Rhythmusstörungen in Form von Vorhof-Flimmern, Sinusrhythmus mit SAS-induzierten Puls-Beschleunigungen und Puls-Verlangsamung, sowie Bradykardie-Tachykardie-Syndrom und auch maligne Rhythmusstörungen wie dem Brugada-Syndrom.
Verkehrsmedizinische Qualifikation zur Prüfung der Fahrtauglichkeit
Als Pneumologe verfüge ich über die von der Ärztekammer Hessen verliehene verkehrsmedizinische Qualifikation. Die Bescheinigung zur Erlangung und Wiedererlangung der Fahrtauglichkeit spielt nicht nur beim BAST – Bundesamt für das Straßenwesen eine immer größer werdende Rolle. Mit einem abgestuften Diagnostik-und Therapie-Konzept können wird Sie hilfreich unterstützen, die eingeschränkte Fahrtauglichkeit nach Möglichkeit wieder herzustellen.
Die Verkehrsmedizinische Untersuchung beginnt mit der Anamnese und der körperlichen Untersuchung. Eine Symptom-bezogene Diagnostik nutzt die Ermittlung der verhaltensbedingten Erkrankungs-Folgen (Morbidität) durch die Verwendung differenzierter Fragebögen für die unterschiedlichen Qualitäten und Erkrankungsfelder. Unter Einbeziehung des pupillographischen Schläfrigkeits-Testes, des nächtlichen ambulanten Polygraphie-Ergebnisses wird entschieden, ob eine stationäre Polysomnographie noch erforderlich ist.
PST-Pupillographischer Schläfrigkeits-Test
Zur Abklärung der Vigilanz (zentral nervöse Aktivierung = Grad der Wachheit) steht der Pupillographischer Schläfrigkeits-Test (PST) zur Verfügung. In der Langzeit-Pupillographie > 10 Minuten mit Videoüberwachung wird eine Vigilanz-Messung durchgeführt. Der Pupillen-Unruhe-Index (PUI) und der Monotonie-Stress-Index (MSI) ist ein indirektesr Anzeichen (Marker) für die zentral-nervös vermittelte Wachheit. Diese beiden Mess-Parameter stellen ein indirektes Maß für eine erfolgreiche nächtliche Langzeit-Beatmung (CPAP) dar. Indirekt erhalten wir einen Hinweis über die effektive/ineffektive Unterdrückung (Suppression) der Weckraektionen (Arousals) dar.
Das Verfahren wurde von einem Heidelberger Physiker entwickelt und zählt weltweit zu den akzeptierten Diagnostik-Standards. Die Messung wird von den gesetzlichen Krankenkassen nicht übernommen und wird von den Ärzten als individuelle Gesundheits-Eigenleistung (IGEL) angeboten.
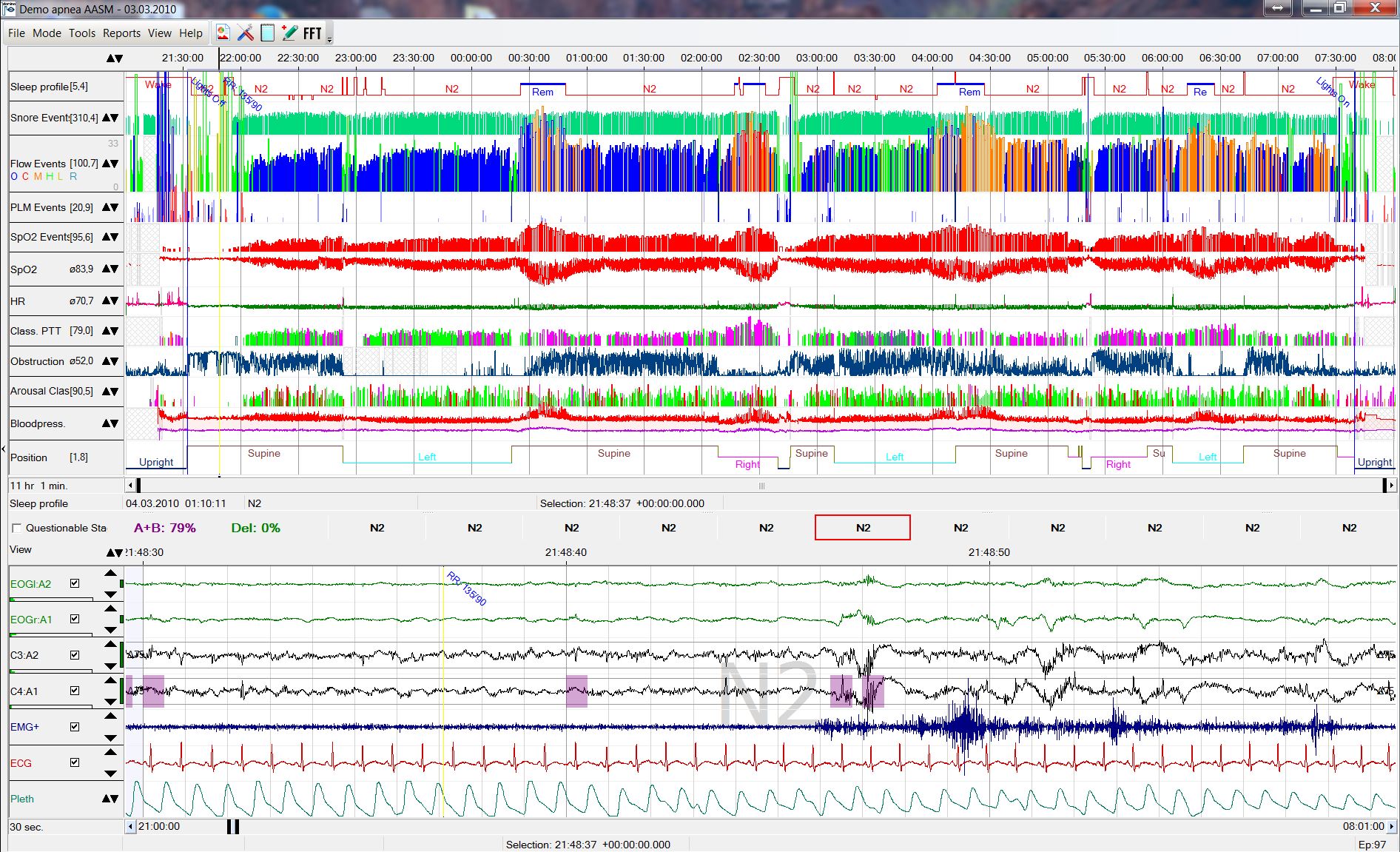
Schlaflabor-Diagnostik und Therapie-Kontrolle
Von 1989 bis 2010 habe ich meine interdisziplinär diagnostizierten Schlaf-Apnoe-Patienten in die sich entwickelnden Schlaf-Labore auf vier Bundesländer verteilen müssen um eine überlange Wartezeit von mehreren Monaten zu vermeiden. Seit dem Jahr 2010 können wir Ihnen – je nach Dringlichkeit innerhalb von 2-4-6 Wochen in unserem Schlaf-Labor in Bad Dürkheim eine zeitgerechte und moderne Versorgung anbieten.
Eine individuell angepasste Behandlungsform erlaubt es Ihnen, eine neue Lebensqualität (Wachheit mit Remission der Einschlafneigung am Autosteuer/PC), Konzentration, Erinnerung, Sexualität (Remission der Libidostörung) und Leistungsfähigkeit zu erfahren.
Nicht-invasive Therapie-Formen:
CPAP, APAP, BIPAP-ST, Auto-BIPAP, TNI, LOT-Sauerstoff-Langzeit-Therapie via O2-Konzentrator oder Flüssig-Sauerstoff-Tank, PTS – Protrusionsschiene (dental device) individualisierte interdisziplinäre Kiefer-orthopädische Diagnostik, Umstellungs-Osteotomien, rapid dental distraction usw.
Second opinion = zweite ärztliche Stellungnahme:
Können wir selbst die Probleme lokal nicht lösen, oder Sie wünschen eine zweite ärztliche Stellungnahme, vermitteln wir Ihnen kompetente nationale und international tätige Kolleginnen und Kollegen.
Worte zur Nacht: « Carpe diem et noctem »